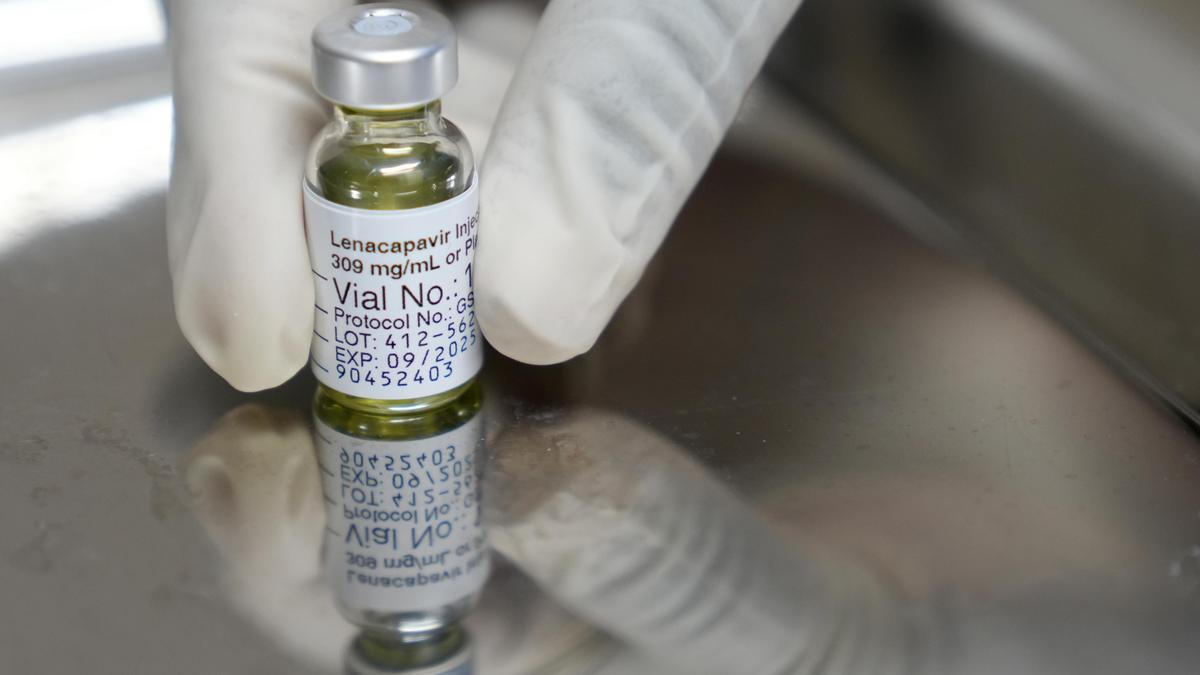
An einer Impfung gegen HIV, also jenes Virus, das die Krankheit Aids auslöst, wird seit Langem geforscht. Doch immer wieder wurden die Hoffnungen enttäuscht. Im letzten Jahr etwa, als sich ein Impfstoffkandidat des US-Pharmakonzerns Johnson & Johnson als nicht wirksam erwies - wir haben hier darüber berichtet. Doch nun sei ein echter Durchbruch gelungen, bewertete Astrid Berner-Rodoreda (Universitätsklinikum Heidelberg) neueste Daten zum Wirkstoff Lenacapavir. Eine halbjährliche Impfung mit dem Präparat schützt demnach effektiv vor einer Infektion mit HIV, bestätigen Daten der zulassungsrelevanten Phase-3-Studie „Purpose 2“, die im „New England Journal of Medicine“ (“NEJM“) vorgestellt wurden.
Als Depotspritze schützt Lenacapavir anhaltend vor einer Infektion mit HIV, eine Auffrischung ist - wie oben erwähnt - alle sechs Monate vorgesehen. Bisher verwendete Mittel zur HIV-Präexpositionsprophylaxe (PrEP) wie Truvada müssen täglich als Tablette genommen werden. Sich zweimal jährlich impfen zu lassen, sei wesentlich komfortabler als täglich an die Einnahme einer Tablette denken zu müssen, sagte Berner-Rodoreda.
Wie schon die Vorgängerstudie „Purpose 1“ wurde die Auswertung aufgrund der vielversprechenden Ergebnisse vorzeitig beendet, um das Medikament allen Probanden und Probandinnen zur Verfügung stellen zu können, wie es vom Hersteller Gilead hieß. Für Lenacapavir solle nun die Zulassung als HIV-Schutz in zahlreichen Ländern beantragt werden. Gezielt werde an einer Versorgung auch in ärmeren Ländern gearbeitet.
Ähnlicher Schutz wie mit herkömmlichen PrEP-Präparaten
Das Mittel soll prophylaktisch Menschen mit hohem HIV-Infektionsrisiko angeboten werden. Es hemmt den Lebenszyklus des Virus in mehreren Stadien der Infektion. Von der Effizienz her sei Lenacapavir mit Truvada vergleichbar, erklärte Max von Kleist von der Freien Universität Berlin. Beide böten einen hervorragenden, nahezu kompletten Schutz. Bei den Ergebnissen der beiden „Purpose“-Studien wirke es zwar so, als gebe es in den mit Tabletten versorgten Kontrollgruppen anteilig einige Infektionen mehr - die Daten täuschten aber, erläuterte der Leiter der Forschungsgruppe „Mathematics for Data Science“. Vielfach seien die Tabletten nicht regelmäßig oder gerade zum Ende des Untersuchungszeitraums auch gar nicht mehr genommen worden. Dass es dann zu Infektionen komme, verwundere nicht.
Wird es bezahlbar sein für die, die es am meisten brauchen?
Lenacapavir ist in der EU bereits zur virushemmenden Behandlung bestimmter Patienten zugelassen, die schon infiziert sind. Dabei gebe es aber ein Problem: Zur Behandlung bei bestehender Infektion eingesetzt koste Lenacapavir in den USA rund 42.000 Dollar pro Jahr - in dieser Größenordnung wäre es für Menschen in ärmeren Ländern unbezahlbar. Es sei zentral, dass der Zugang für solche Staaten ermöglicht werde, in denen das Mittel wirklich dringend gebraucht werde, betonte Berner-Rodoreda.
Bei wem und unter welchen Lebensumständen die Wahl auf Lenacapavir fallen sollte, müsse jeweils gut abgewogen werden, ergänzte von Kleist. Denn es gebe - wie generell bei solchen Wirkstoffen - das Risiko der Bildung von Resistenzen. Speziell bei Lenacapavir sei das Problem, dass der Wirkstoff nach einem Stopp der Impfungen noch etwa ein Jahr im Körper nachzuweisen sei. „Das fördert die Resistenzentwicklung.“ Resistent kann ein Erreger werden, wenn die Dosis eines Wirkstoffes nicht ausreicht, ihn zu beseitigen, ihn aber unter Selektionsdruck setzt.
Absetzen nur mit Nachbehandlung?
Womöglich müsse nach dem Absetzen von Lenacapavir noch ein Jahr lang Truvada genommen werden, um die Bildung von Resistenzen bei einer Ansteckung in diesem Zeitraum zu verhindern, so von Kleist. Bei Truvada sei das entsprechende Risiko gering: Es verschwinde binnen einer Woche aus dem Körper, wenn es nicht mehr eingenommen werde.
„Purpose 2“ umfasste knapp 3.300 HIV-negative Menschen, die häufiger Sex hatten. Zwei Personen in der Lenacapavir-Gruppe (ca. 2.200 Probanden) und neun in der zum Vergleich mit Truvada behandelten Gruppe (ca 1.100 Probanden) infizierten sich mit HIV, wie es im Fachjournal heißt. Lenacapavir reduzierte das Infektionsrisiko damit um 96 Prozent gegenüber der Hintergrundinzidenz. Vertragen wurden beide Mittel im Allgemeinen gut.
Erst im Juli waren vielversprechende Ergebnisse der Phase-III-Studie „Purpose 1“ auf der Welt-Aids-Konferenz in München vorgestellt und im „NEJM“ präsentiert worden. Daran waren rund 5.300 HIV-negative Mädchen und junge Frauen in Südafrika und Uganda beteiligt. Bei den gut 2.100 Teilnehmerinnen, die zwei Mal im Jahr Lenacapavir gespritzt bekamen, gab es keine Infektion. In Kontrollgruppen mit rund 3.200 Teilnehmerinnen, die andere Medikamente zur Prävention eingenommen hatten, gab es 55 HIV-Infektionen.